Autor: Pepe Guillart Castells.
Fisioterapeuta por la Universidad de Valencia.
Colegiado nº 689 (Comunidad Valenciana)
Dirección de contacto:
Clínica FISIOSPORT
Gran Vía Ramón y Cajal 36-pta2
46007 Valencia
Tlf: 963 511 566
Email: pguillart@yahoo.es
El dolor lumbar. La necesidad de una clasificación en subgrupos. Ejercicios y Método McKenzie.
Pepe Guillart . Fisioterapeuta
Diploma en MDT- Método McKenzie
Resumen
En este artículo se pretende revisar tanto los modelos médicos y científicos existentes en la literatura y su crítica hacia otros modelos más útiles y realistas, entre los que se encuentran los sistemas de clasificación en subgrupos. Se hace un repaso de uno de esos sistemas y cómo se puede integrar en el modelo científico y de abordaje actual del dolor lumbar.
Palabras clave: dolor lumbar, no específico, modelo ADTO, clasificación, subgrupos, McKenzie, centralización
Summary
With this article I try to revise the medical as well as the scientific model that exist in the literature and to criticize towards other models more useful and realistic, among which the systems of classification into subgroups are found. I go over one of these systems and how it can be integrated within the scientific model and the current approach of low back pain.
Keywords: low back pain, nonspecific, ADTO model, classification, subgroups, McKenzie, centralization
Introducción
Dijo el Dr. Gordon Waddell (1996), que el dolor lumbar es el enigma sanitario del siglo XXI, y afirma:
“A pesar del mayor conocimiento, experiencia, y recursos sanitarios para las patologías de la columna:
1- La incapacidad crónica por dolor lumbar está aumentando exponencialmente en la sociedad
occidental.
2- El cuidado médico ciertamente no ha solucionado el síntoma diario del dolor lumbar
e incluso puede estar reforzando y exacerbando el problema.
3- No hay cambio en la patología o prevalencia del dolor lumbar. “
Esto cuando menos debería hacernos reflexionar sobre si realmente nuestros esfuerzos van en una dirección adecuada. El dolor lumbar tiene una importancia vital, ya que no solo constituye la segunda causa de visita al médico de familia y atención primaria, sino que además supone unos costes médicos anuales importantes. (Tabla 1).
Tabla 1. - Epidemiología del dolor lumbar
| Incidencia Anual (U.S.A.) |
50% de la población activa |
|
Costes médicos directos (U.S.A.) |
50.000 millones de dólares anuales |
|
Recidiva del dolor |
35-85% |
|
Número de consultas generadas en Atención Primaria |
2 millones anuales |
|
Prevalencia puntual de lumbalgia en mayores de 20 años |
14,8% |
|
Prevalencia durante 6 meses |
44,8% |
|
Prevalencia de lumbalgia crónica en adultos |
7,7% |
|
Duración |
28% menos de 1 semana |
Estudio EPISER (Umbría A, Ortiz A, Carmona L. Lumbalgia en la población española. Estudio EPISER. Sociedad Española de Reumatología, 2001).
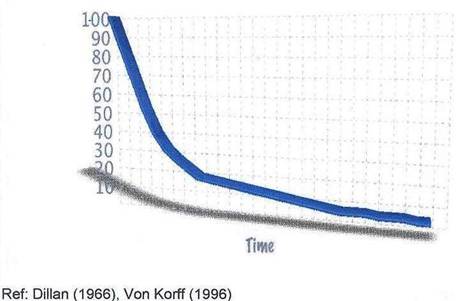
Además, el dolor lumbar se ha visto como una patología autolimitada, es decir que siempre termina por resolverse en el tiempo independientemente del tratamiento que se le aplique, siendo muy pocos los que tienen síntomas transcurridos 12 meses (gráfica 1). El hecho de que se apunte a que los pacientes con dolor lumbar solucionan su episodio dentro de los tres meses iniciales, se ha deducido de la información obtenida del 90% de los pacientes que han dejado de acudir a la consulta a los tres meses, pero sin embargo la mayoría todavía se quejan de padecer síntomas (Croft et al 1998). No obstante, parece que un estudio más exhaustivo de esa evolución natural, nos arroja una visión diferente, donde los episodios agudos pueden resolverse en semanas, pero las recidivas y los síntomas persistentes son comunes (Von Korff y Saunders 1996, Pengel 2008) (Figura 2). Otro de los problemas que plantea es la dificultad de encontrar un origen anatomopatológico, lo cual dificulta su diagnóstico.

Gráfica 1. La historia natural

Gráfica 2. La historia natural REAL
Así pues el dolor lumbar no solo tiene una prevalencia y unos costes importantes, sino que sabemos que no tiene una evolución natural de buen pronóstico, junto con una dificultad en el diagnóstico (quizás heredada por esa creencia en la buena evolución), por lo que es necesario revisar cómo la profesión sanitaria ve y aborda el dolor lumbar, y cuáles son los medios que se proponen para ello. Son muchos los abordajes terapéuticos existentes, desde los puramente médicos como medicación, cirugía, infiltraciones, a otros más conservadores y dentro de la fisioterapia como manipulaciones, estabilización, ejercicios, modalidades pasivas como masaje, ultrasonidos, electroterapia. Sin embargo, el diagnóstico, saber qué pacientes se van a beneficiar de esos abordajes dista mucho de ser fácil, y la elección de una u otra forma de tratamiento depende más de la inclinación y creencia del responsable del tratamiento que del problema que presenta el paciente (Deyo 1993). Estudios previos han encontrado que problemas musculoesqueléticos como el dolor lumbar están entre los que no les gusta a los médicos de familia y además se sienten mal preparados para tratar el dolor lumbar (Klein et al , Najman et al citados en Cherkin et al 1996) y no sienten que tengan mucho que ofrecer a estos pacientes (Cherkin et al citado en Cherkin et al 1996).
Además, varios estudios han encontrado bajos niveles de satisfacción del paciente con los médicos de atención primaria para el cuidado de la espalda (Cherkin y McCornack, Deyo y Diehl, citados en Cherkin et al 1996), especialmente comparado con otros profesionales entre los que se encuentran los fisioterapeutas (Overman, Larson y Dickstein, citados en Cherkin et al 1996).
El modelo actual y mundialmente aceptado se basa en el triage diagnóstico propuesto en las directrices de práctica clínica, que se discutirá en este artículo, y parece ser que no es suficiente para abordar este problema de forma eficiente y eficaz.
Así pues se ha propuesto un nuevo modelo, en el que el objetivo principal es el reconocimiento de subgrupos de pacientes con dolor lumbar que puedan beneficiarse de un tratamiento u otro, y para ello es necesario establecer los criterios para ello.
Especialmente se hará hincapié en el Método McKenzie, que se desarrolló como medio de valoración y diagnóstico de este tipo de problemas, y contextualizaremos su uso dentro del abordaje actual del dolor lumbar desde diferentes puntos de vista. Al ser conocido como Método de Diagnóstico Terapia Mecánica (MDT), donde el uso de movimientos y posiciones son su estrategia de carga, está principalmente enfocado y dirigido a su uso por parte de los fisioterapeutas que son los que están formados para manejar esos medios mejor que nadie.
El dolor lumbar: Diagnóstico o síntoma
Sin embargo, cuando hablamos de dolor lumbar, solemos emplear términos como lumbalgia, lumbago, lumbociática, ciática, contractura
Esto nos tiene que hacer pensar:
¿Hacen referencia a un diagnóstico o a un síntoma? Este dilema es importante de resolver, ya que si es un diagnóstico, se hace para señalar que se ha identificado una patología y nos indica su evolución, su pronóstico y sobre todo nos orienta en la decisión del tratamiento a aplicar. para que el resultado sea el esperado (pronóstico). Por el contrario, si hablamos de un síntoma, necesita de un diagnóstico y así poder proceder como se ha dicho anteriormente a su abordaje adecuado y al conocimiento de su pronóstico.
Así pues tenemos que el problema:
- Si es un síntoma, necesitamos saber su diagnóstico
- Si es un diagnóstico, deberíamos tener un tratamiento específico.
Como se ha apuntado en la introducción, visto que poco estamos influyendo en este problema, hay que hacer un análisis de por qué seguimos teniendo esas dificultades.
El Problema: El diagnóstico o el tratamiento
El diagnóstico se basa en los datos recogidos en la historia y en la exploración física y pruebas complementarias y nos ayuda a decidir el mejor tratamiento.. Los puntos que vamos a abordar aquí son:
- La imagen
- La observación
- La palpación
- La terminología
- El triage diagnóstico
El diagnóstico tanto en medicina como en fisioterapia, en lo que a dolor lumbar se refiere, se basa en los tres primeros puntos, la imagen, la observación y la palpación, sin embargo:
- una revisión sistemática y metanálisis reciente (Chou, Fu, Carrino, Deyo 2009)nos dice que “La imagen (Rx, RMN, TAC) para el DL sin indicaciones de patologías serias subyacentes no mejora los resultados clínicos.”
Además aconseja abstenerse de su uso en pacientes con dolor agudo o subagudo excepto en el caso de sospecha de patología seria. - La palpación y la observación no son fiables (May, Littlewood , Bishop. 2006, Haneline & Young 2009)
- La terminología como estenosis de canal, síndrome facetario, hernia discal, protrusión/extrusión discal,
- ¿Son realmente diagnósticos clínicos o diagnósticos radiológicos?
- ¿Nos ayudan realmente a mejorar nuestro abordaje terapéutico o nos lo complican?
- ¿Son una contraindicación para nuestra valoración y tratamiento?
- El triage diagnóstico (directrices de práctica clínica en dolor lumbar agudo 2006)
Quizás de todos los puntos este sea el principal punto a describir, puesto que de sus premisas y suposiciones, se derivan las mayores confusiones hoy en día.
Las directrices para cualquier patología, se realizan para poder integrar de una forma ordenada, y consensuada, sus abordajes diagnósticos y terapéuticos “específicos”, respaldados por lo que la evidencia científica actual dice. En los casos que no hay evidencia, se llega a un consenso entre expertos para cubrir ese vacío, y decidir la mejor de las posibilidades.
En el caso del dolor lumbar proponen tres grupos de identificación de diferentes grupos, para homogeneizar a los pacientes y usarlos como guía de tratamiento y son (ver Fig.1):
- Patología espinal seria: que supone menos del 2% de la patología lumbar, y se refiere a las patologías no musculoesqueléticas tipo tumor, cáncer, infecciones, o a fracturas, compresiones medulares,
- Patología de compresión de la raíz nerviosa: entre el 5-10%. La causa sería una compresión del raíz por el disco
Todo lo que no se englobe en las categorías 1 y 2 se metería en:
- Dolor lumbar de origen no específico: suponen el 85-90% de los pacientes, y se conoce también como dolor lumbar mecánico o dolor lumbar simple.
Las dos primeras, al tener una causa conocida tendrían un abordaje acorde a su diagnóstico. El problema nos viene con el grupo 3, ya que este grupo es el que habitualmente nos encontramos en nuestra práctica diaria.


Figura 1. Triage diagnóstico según las directrices.
El abordaje del grupo 1, es remitirlo al especialista adecuado, para su valoración exhaustiva y dar con la causa subyacente y actuar en consecuencia.
El grupo 2 al ser un problema de compresión de la raíz provocada por el disco, se remite también al especialista correspondiente para su valoración.
El grupo 3 es una incógnita, ya que no hay un abordaje específico. Pero aún plantea mayores problemas. El principal es que, si el objetivo de esta clasificación o triage es identificar a grupos de gente que se beneficien de un abordaje más específico, por medio de una homogeneización, pretender que todos los que no se engloban en los grupos 1 y 2 tiene una presentación similar, son unas mismas causas y una misma evolución e igual pronóstico, es estar muy alejado de la realidad.
Pero lo más curioso es que este triage diagnóstico, tiene un nivel de evidencia científica de nivel D, lo que equivale a que no tiene ningún respaldo científico, y que éste está basado en un consenso entre expertos. Pero su aceptación es mundial. Veamos las consecuencias de esto.
Este planteamiento presenta otro gran problema directamente relacionado con el abordaje terapéutico de esta patología, ya que todas las investigaciones que se han realizado para determinar el mejor tratamiento, se han basado en este modelo del triage.
Una vez se tiene un diagnóstico, para ver si un tratamiento es superior a otro, se utilizan los estudios aleatorios controlados (Randomized Controlled Trial – RCT), para ver cuál es el mejor abordaje terapéutico de elección.
Así pues como el grupo que tenemos es de dolor lumbar de origen no específico, pero se da por supuesto que todos tienen un origen y evolución similar, se aplican diferentes tratamientos también no específicos, de forma que se entiende que todo vale para todo y que vamos a ver qué es mejor.
Los resultados de todos esos estudios, se han recogido en las directrices y se han recomendado atendiendo a su nivel de evidencia científica. (Fig. 2)
 |
Tratamientos No Específicos / “lo mismo vale para todo” |
|
 |
||
|
Directrices:
|
Figura 2. Modelo de Investigación de la Caja Negra. (Extraído de Donelson 2007)
Sin embargo, ¿cómo se pueden aceptar unos resultados “científicos”, si la primera premisa que es comparar muestras homogéneas no se cumple, y se están comparando en realidad pacientes con diferentes presentaciones y evoluciones?
De aquí se entiende que el modelo propuesto en las directrices, se ponga en entredicho, porque esa muestra que se supone homogénea, en realidad es heterogénea. Además ya hay retractaciones de esos consejos en revisiones recientes, como la de la Cochrane con respecto al consejo de permanecer activo como único tratamiento (Hilde et al 2007)
Por lo tanto vemos que, los pilares del diagnóstico, están en entredicho y que el tratamiento, por lo menos en cuanto a su recomendación está basado en unos estudios cuyas premisas iniciales es que todos los pacientes son iguales, premisas por otro lado que han mostrado un nivel de evidencia D, por lo que su validez es dudosa, y visto los acontecimientos, poco útil a la vez que confusa.
Entonces, si el triage no es diagnóstico y en consecuencia los tratamientos se basan en él no pueden ser específicos, y los medios de exploración no son de mucha ayuda, entonces, ¿cuál es la solución que se propone? Respuesta: La clasificación en subgrupos
La clasificación en subgrupos
Según Borkan et al (1998), la identificación de subgrupos mejorará:
- nuestra toma de decisiones clínica
- la precisión de nuestra predicción de resultados
- los resultados del tratamiento
- la comprensión del proceso de la patología
- la calidad y enfoque de las investigaciones
- el coste del cuidado del dolor de espalda
En 1998 un grupo de expertos (Borkan et al) puso como número 1 de sus prioridades de investigación sobre dolor lumbar:
1- ¿Pueden identificarse variedades de subgrupos (incluyendo dolor crónico)?
2- Y si es que sí: ¿qué criterio puede usarse para diferenciarlos?
También en 1998, el grupo de expertos de la Cochrane Back Review (Bouter, van Tulder, Koes) afirmó que:
“deberían realizarse RCT´s de subgrupos y enfatizar la urgencia de buenas ideas de cómo identificar subgrupos de dolor lumbar”
Los subgrupos son útiles porque los resultados pueden mejorarse cuando se usan para guiar la decisión del tratamiento. (Brennan , Fritz , Hunter , Thackeray , Delitto , Erhard 2006)
Pero además, el uso de un abordaje basado en la clasificación son superiores comparados con terapia basada en directrices de práctica clínica. (Fritz, Delitto, Erhard 2003, Paatelma, Kilpikoski. Simonen et al 2009).
En 2003, Petersen et al, hicieron un estudio donde vieron que con propósito de investigación el uso de sistemas basados en la historia clínica y los tests clínicos era potencialmente útil.
La etiqueta “dolor lumbar no específico” es según Waddell (2005):
- simplemente un diagnóstico inútil.
- Intelectual y científicamente inadecuado y fracasa en proveer una base biológica para una comprensión real.
- El término “revela nuestra ignorancia y nos conduce a un fallo de comunicación, confusión y falta de confianza.
Así podríamos cambiar el concepto existente de que todos los dolores de espalda no específicos son un grupo homogéneo con fisiopatología y evolución similar, por algo más realista que es considerar los dolores de espalda como un grupo heterogéneo, que necesita de una valoración, para identificar subgrupos que sí serían homogéneos, para poder tener de esa forma una clasificación/diagnóstico y poder realizar los RCT´s necesarios para ver el mejor tratamiento, para a su vez poder proveer la mejor terapia a los pacientes. (Figura 3).
El modelo que se ha propuesto por parte del Dr. Kevin Spratt para proceder a una investigación del dolor lumbar es el modelo ADTO, que corresponde a las siglas en inglés de valoración (Assessment), diagnóstico (Diagnosis), tratamiento (Treatment) y resultado (Outcome).

Figura 3. Modelo para subgrupos
Este modelo propone una visión más real, en la que la muestra heterogénea, tras realizar una valoración, obtendríamos un diagnóstico (subgrupo), para el que podríamos aplicar un tratamiento y compararlo con otros y con esa información obtener al final un enlace directo para que cuando al valorar tengamos un subgrupo detectado (diagnóstico), sepamos cuál es el tratamiento y el pronóstico asociado.
Así pues la base de la pirámide estaría compuesta por la VALORACIÓN (Figura 4)
Uno de los sistemas de valoración para el dolor lumbar que podemos utilizar los fisioterapeutas es el Método de Diagnóstico y Terapia Mecánica (MDT), más conocido como Método McKenzie.

Figura 4- Modelo ADTO
El Método de Diagnóstico y Terapia Mecánica (MDT) – McKenzie McKenzie
¿Qué es?
Aunque el método McKenzie está más relacionado por los que no lo conocen o lo conocen poco con ejercicios de extensión y tratamiento, la realidad es que se trata de:
“Un sistema de valoración, tratamiento y prevención de dolores musculoesqueléticos de origen no específico, tanto de columna como de extremidades”, pero ante todo es valoración. Aquí nos referiremos a la columna lumbar.
El Método McKenzie solo es terapéutico si tras la valoración el paciente puede ser clasificado en uno de los síndromes mecánicos descritos por McKenzie.
¿Qué tipo de dolores valora?
El método McKenzie valora cualquier tipo de presentación clínica. Su objetivo principal es identificar la presencia de signos de alarma (red flags) que nos alerten de la presencia de patologías espinales serias, o no musculoesqueléticas (grupo 1 del triage de las directrices), lo cual es una contraindicación absoluta al abordaje McKenzie. Para ello es fundamental el uso de la historia clínica.
La presentación clínica puede incluir desde dolores locales en la columna lumbar, a dolores irradiados o referidos, con o sin sintomatología o signos neurológicos.
Cogiendo como referencia los grupos que propone el triage diagnóstico de las directrices, correspondería a los grupos 2 y 3 (es decir, el 95% de los pacientes). Aunque haya una compresión de la raíz, no se puede descartar un problema mecánico subyacente, por lo que si no hay contraindicación, se valora como cualquier otro problema, ya que algunos de estos pacientes responden positivamente a la evaluación mecánica, aunque es el grupo donde peores resultados se obtienen. (McKenzie & May 2003)
¿Cómo los valora?
Con el uso de la información recogida en la HISTORIA CLÍNICA y con la EXPLORACIÓN donde emplea las estrategias de carga específicas que son:
- Movimientos repetidos hasta el final de la amplitud
- Posiciones estáticas
- Corrección postural.
¿Con qué objetivo?
Con el de evaluar las respuestas de esa estrategia de carga en:
- La sintomatología
- La mecánica
¿Para qué?
Para identificar aquellos pacientes que tienen una respuesta a esa estrategia de carga y que por lo tanto se pueden beneficiar de un tratamiento con el método McKenzie e identificar aquellos que no son susceptibles de ser tratados con el método, para remitirlos al terapeuta o especialista (p.ej. cirujano), adecuado para una evaluación.
El Método McKenzie, clasifica a los pacientes (según la respuesta a la estrategia de carga) en 3 síndromes mecánicos, que son por orden de prevalencia (May 2006):
- Síndrome de Derangement (78%)
- Síndrome de Disfunción (3%)
- Síndrome Postural (1%)

Fig 5. Síndromes McKenzie
En otro estudio (Hefford 2008) el 83-88% de pacientes con dolor lumbar puede ser clasificado en uno de los 3 síndromes descritos por McKenzie.
74,8 - Derangement reducible
5,8% - Derangement irreducible
5,8% - Disfunción
0.5% - Postural
12,8 %- Otros
En este mismo estudio, se muestra la dirección de preferencia en los derangements reducibles y que fueron como sigue:
70% à extensión
5,7% à flexión
24,2% à movimientos laterales, bien en deslizamiento lateral o en rotación.
Aquí queda en evidencia también que aunque la mayoría de los pacientes responde a la extensión (que es sí misma puede ser estática, dinámica y combinada con movimientos laterales), hasta casi un 30% responden a movimientos diferentes a esta. Por eso McKenzie son ejercicios de extensión, sí pero no exclusivamente.
Si no es posible clasificarlos en uno de los síndromes McKenzie creó otra categoría a la que denomina OTROS (prevalencia 13-17%), y que engloba a patologías más específica u ofrece otras posibilidades. Estas otras entidades son:
- Estenosis de canal
- Espondilolistesis
- Mecánicamente no concluyente
- Articulación sacroiliaca
- Estado de dolor crónico.
- Dolor de la cintura pélvica (PGP)
- Articulación de la cadera.
El motivo de hacer distinciones de esas entidades supuestamente fáciles de reconocer es porque justamente su diagnóstico tampoco es siempre exacto ni tienen pruebas gold-standard, y problemas mecánicos pueden presentarse con similitudes a estas pertenecientes a la categoría otros.
Por ejemplo, antes de pensar en la articulación sacroiliaca como origen del problema, se recomienda la exclusión previa de un origen lumbar si hay centralización (Laslett 2008). En otro estudio, un grupo de pacientes con espondilolistesis, retrodesplazamiento y traslación sagital normal y el grupo que realizó extensión mostró una mayor mejoría comparado con los que hicieron flexión, independientemente de los hallazgos radiológicos (Spratt et al 1993).
El método McKenzie no tiene un abordaje específico para estas entidades. Sin embargo con el método sí que podemos identificarlos y saber que no responden, por lo que no son susceptibles de abordaje terapéutico. Se refleja una vez más el valor principal del método que es la valoración.
En el caso de sospechar un problema de cadera, sí que se podría abordar la misma desde un punto de vista del método para valorarla igualmente como la columna lumbar, ya que McKenzie también se emplea en extremidades.
Fiabilidad de la clasificación en síndromes.
Según un estudio de Clare, Adams y Maher (2005) la fiabilidad de la clasificación McKenzie en pacientes con dolor lumbar es de k = 1.0 y 0.89 para síndromes y sub-síndromes, indicando una fiabilidad excelente.
Hemos hablado también de que para llegar a una clasificación, se utiliza una historia y una exploración. Ambos se realizan con la ayuda de una ficha de valoración estandarizada, y que ha demostrado ser fiable. (Clare, Adams & Maher, 2004)
El Método McKenzie y en modelo conceptual discal
Cuando se habla de McKenzie es imposible desligarlo del modelo discal. Desde el inicio del desarrollo del Método, Robin McKenzie vio como más y más pacientes respondían principalmente a los ejercicios de extensión, incluidos aquellos en los que había un compromiso de la raíz nerviosa. Por aquél entonces, se culpaba de esto a un compromiso en el agujero de conjunción, por lo que se enfatizaba los ejercicios de flexión y fortalecimiento de la pared abdominal para aumentar el espacio disponible, así como evitar la extensión y no crear un cierre del agujero de conjunción. Sin embrago, tras la evidencia clínica que McKenzie observó en sus pacientes, le hizo pensar que quizás la extensión producía un desplazamiento de los tejidos que pudieran estar creando esa compresión, y de todas las posibilidades que se planteó el del desplazamiento del material discal, era el que más sentido tenía, y entonces utilizó este modelo para desarrollar todo su método.
No obstante y a día de hoy, el Método McKenzie no aborda únicamente los problemas de espalda como de origen discal o no, sino que ha evolucionado a ser un sistema de valoración de presentaciones clínicas y su respuesta sintomática y mecánica a la estrategia de carga, independientemente del origen del dolor. Lo que es evidente es que la causa puede:
- afectarse
Y
- corregirse con esa carga mecánica.
El modelo dinámico discal durante los años ha ido evolucionando, y “parece” que pueda justificar algunas de las presentaciones clínicas evaluadas con el método, sin embargo un estudio reciente (Kolber y Hanney 2009), recalca la falta de evidencia suficiente para afirmar que el movimiento delmaterial discal sea una explicación en discos sintomáticos y degenerados y por eso concluye que “Por último los terapeutas einvestigadores deben basar sus intervenciones en respuestas del paciente como centralización y periferalización como defienden McKenzie y otros investigadores y no en una teoría biomecánica. Mientras que es deseable tener una explicación biomecánica subyacente para los efectos de nuestras intervenciones, la respuesta del paciente debe dictar la selección de las intervenciones”
Debido al problema de no tener la certeza del tejido específico, no se puede etiquetar al método McKenzie como “un tratamiento para hernias”. Recordemos que las hernias son diagnósticos radiológicos y no clínicos y que por lo tanto no nos aportan información añadida a nuestro abordaje.
Lo que sí que parece que está relacionado con el disco es el fenómeno de la centralización (Donelson, April, Medcalf y Grant 1997,Laslett, Öberg, Aprill, McDonald 2005, Hancock et al 2007), que por otra parte es una de las características principales del Método McKenzie.
La centralización
Definición
La centralización describe la reducción y desaparición progresiva del dolor distal en respuesta a la aplicación de las estrategias terapéuticas de carga (Figura 5). El fenómeno contrario es la periferalización. (McKenzie y May 2003)

La centralización, siguiendo las premisas del modelo ADTO, sería el criterio que identificaría a los pacientes que tendrían una respuesta mecánica rápida de los que no, es decir nos daría el diagnóstico de que es un problema mecánico, y además solo es posible en el síndrome de derangement.
Además nos da la dirección de preferencia (DP).
La dirección de preferencia es aquella en la que al aplicar la carga, los síntomas se reducen, eliminan o centralizan y/o mejora la presentación mecánica. Así pues el objetivo de nuestra valoración con el método sería la de identificar la dirección de preferencia, porque así tendríamos nuestro diagnóstico
Implicaciones en el tratamiento
Con el título de ¿Importa qué ejercicio? Long, Fung, Donelson (2004) realizaron por primera vez un RCT para ver la importancia de la dirección de un ejercicio basado en una valoración previaidentificando grupos de pacientes que se pueden beneficiar del abordaje McKenzie.
En ese estudio se hizo una valoración con el método McKenzie, y se identificaron aquellos que mostraron una dirección de preferencia (230/312 = 74%).
Luego se dividieron en 3 grupos
- Los que hicieron los ejercicios siguiendo la DP
- Los que fueron en contra de la DP
- Los que siguieron un tratamiento basado en la evidencia
A las 2 semanas dijeron estar mejor o recuperados*:
El grupo 1 à >90%
El grupo 2 à 20%
El grupo 3 à 40%
* El 30% de los pacientes del grupo 2 y 3 abandonaron por no tener mejoría o por estar peor, comparado con ninguno en el grupo 1
Pero además y en un análisis posterior en Long, May, Fung, (2008) encontraron que:
Aquellos que mostraron la (DP) en la 1ª visita e hicieron los ejercicios siguiendo esa DP:
mostraron 7.8 veces mayor probabilidad de obtener buenos resultados
Aquellos que mostraron la (DP) enuna evaluación MDT continuada
mostraron 3.4 veces mayor probabilidad de obtener buenos resultados
Por lo tanto no solo tenemos que haciendo una valoración con el método podemos identificar a aquellos que tienen una respuesta mecánica positiva, sino que si además nos guiamos por esa valoración para planificar el tratamiento, que en este caso es seguir la misma direcciónque la dirección de preferencia, y además nos predice unos buenos resultados.
Implicaciones en la predicción y el pronóstico
Hemos visto que dependiendo de si obtenemos la dirección de preferencia en la primera visita o en las posteriores, el pronóstico sigue siendo bueno, aunque los que responden rápido tienen más probabilidades. Otro estudio (Werneke & Hart 2003) ya mostró la importancia de seguir haciendo una evaluación continuada, ya que de los pacientes que no mostraron centralización en la primera visita, cuando se les hizo una evaluación continuada, hasta el 60% mostraron la centralización.
Esto además se ve reflejado en otro estudio (Werneke & Hart 2004)en el que se compara otro sistema de clasificación como es la Quebec Task Force (QTF) y donde se concluye:
- Categorías QTF 3 o 4 predijeron altos niveles de dolor y de incapacidadal incio.
- Pero solo las categorías de centralización / no-centralización predijeron dolor e incapacidadal alta.
- El valor predictivo de la centralización/no centralización es mayor cuando sigue en un periodo de rehabilitación, que al inicio.
De nuevo queda reflejado el valor predictivo.
Pero yendo un poco más allá, y entrando en el campo del modelo biopsicosocial, la centralización ha sido el primer factor físico estudiado con respecto a las variables psicosociales habituales (depresión, fear-avoidance, ), y resultó tener un valor predictivo superior a esas variables (Werneke y Hart, 2001). Junto con otros estudios posteriores, los resultados en cuanto a predicción han sido:
- Dolor en la pierna* (+no centralización)à Mal PRONÓSTICO
(Werneke & Hart, 2001)
(Skytte, May & Petersen, 2005)
(Long, May, Fung. 2008)
- CENTRALIZACIÓN + ejercicios en la DP à Buen PRONÓSTICO
(Long, May, Fung. 2008)
(Werneke & Hart, 2005)
(Werneke, Hart, George et al,2009)
- NO- CENTRALIZACIÓN à Mal PRONÓSTICO
(Werneke & Hart, 2001)
(Werneke, Hart, Resnik & Reyes, 2008)
Así pues:
- Centralizadores à No diferencias en cuanto a variables psicosociales, incapacidad o intensidad del dolor
- No centralizadoresà + probable presencia signos no-orgánicos, exageración del dolor, miedo actividades en el trabajo y somatización
Werneke & Hart, 2005.
- Centralizadores
Mejoraron independientemente del nivel de fear-avoidance.
- Altos niveles de fear-avoidance à mejoraron menos.
Werneke, Hart, George et al, 2009.
- La NO- centralización à significativamente asociada con estrés mental y depresión
Christiansen, Larsen, Jensen, Nielsen, 2009.
El Método McKenzie nos puede ayudar a identificar aquellos que incluso en presencia de signos no orgánicos, aún pueden beneficiarse de un tratamiento mecánico adecuado y resolver sus problemas e identificar aquellos que requieren un abordaje psicosocial y multidisciplinar.
Esto es importante porque hasta ahora esta detección de signos no orgánicos venía pautado por los signos de Waddell, que tras los estudios por parte de Fishbain en 2003 y 2004 ha mostrado que no son válidos, concluyendo que:
1- no correlan con estrés psicológico
2- no discriminan problemas orgánicos de no orgánicos
3- pueden representar un fenómeno orgánico
4- están asociados a malos resultados de tratamiento
5- están asociados con mayores niveles de dolor
6- no están asociados con beneficios secundarios
7 - como grupo, los estudios de los signos de Waddell demostraron
problemas metodológicos."
y que "hay poca evidencia para la afirmación de una asociación entre los signos de Waddell y fingimiento o beneficios secundarios. La preponderancia de la evidencia apunta lo contrario: no asociación"
Una vez más valoración, tratamiento guiado por la misma igual a buenos resultados y predicción del mismo y además discriminación de aspectos psicosociales relacionados con el dolor lumbar.
Prevalencia
La prevalencia de la centralización es de un 74% en dolor subagudo y de un 52% en dolor crónico. Esto nos tiene que hacer ver que independientemente del tiempo que un paciente esté padeciendo el problema, es justo que se les evalúe porque la mitad de ellos son “simples” problemas mecánicos no identificados.
Fiabilidad
La centralización está fiablemente valorada: k= (0.51-1.00), y al igual que el método la fiabilidad es dependiente del nivel de formación del terapeuta en el método, siendo mayor cuanto más formado y no fiable cuando es utilizado por terapeutas poco o no formados en el método. (Riddle 1993, Razmjou 2000, Kilpikoski 2002)
Está consistentemente asociada a buenos resultados de tratamiento con el método (Clare, Adams, Maher 2004)
Pronóstico
Según Bekkering, Hendrix, van Tulder et al (2005), los factores pronósticos son importantes porque:
- Si se reconocen, afectan el resultado
- Ayudan a adoptar estrategias relevantes de tratamiento.
- Identifican pacientes con alto riesgo de desarrollar dolor crónico e incapacidad.
- Prevención de problemas crónicos.
- Ayuda a refinar los abordajes terapéuticos.
- Previene el sobreuso de los recursos sanitarios por parte de estos que menos lo necesitan
Hemos visto que en el dolor lumbar, la historia natural está llena de episodios, recaídas y síntomas persistentes. Por eso es necesario no solamente atender al problema actual del paciente, sino a prevenir esos futuros episodios, o a que en caso de que aparezcan que el paciente sepa cómo manejarlo. (Gráfica 3).

Gráfica 3. La evolución real del dolor lumbar (LBP), con su fase aguda, intermitencia del dolor y recaídas
McKenzie aborda esta cuestión desde la educación del paciente en su problema (McKenzie y May 2003), no solo dándole información, sino relacionando esa información con el problema del paciente, de forma que lo pueda entender, y lo que hará que se implique en su tratamiento, y llegue a ser independiente, para que problemas que se alargan en el tiempo, y que recidivan, no lo conviertan en un ser dependiente del terapeuta que por otro lado es el modelo habitual de relación.
Con la educación adecuada también abordamos el problema desde un punto de vista psicosocial, ya que tiene como objetivo:
- Alterar o cambiar las actitudes y creencias del paciente sobre su patología
- Aumentar su eficacia y sensación de auto-control
- Involucrarlo en su problema.
De esta forma estamos abordando las posibles barreras a la cronicidad y la recuperación.
Así pues hay 2 objetivos con el abordaje del dolor lumbar:
- el episodio en sí mismo
- la prevención para el futuro y el manejo de la patología por parte del paciente.(Gráfica 4)

Gráfica 4. La justificación del autotratamiento y manejo a largo plazo del dolor lumbar
Esta información la utilizaremos de forma adecuada si conocemos y reconocemos los factores pronósticos.
De hecho uno de los factores reconocidos como predictivos de dolor lumbar, es haber padecido dolor lumbar anteriormente. (Frank et al 1996, Ferguson y Marras 1997).
Discusión
El objetivo de este artículo está a medias entre el planteamiento y contextualización del abordaje del dolor lumbar y dónde puede erradicar el que este problema aún sea tan difícil de enfrentar.
Varias han sido las áreas en la que hemos desarrollado el hilo, la historia natural, el diagnóstico y el tratamiento desde el punto de vista médico y científico y sus carencias de base, su posible solución con la identificación de subgrupos que se puedan beneficiar de un tratamiento determinado, y el método McKenzie como uno de esos sistemas.
Desde el modelo propuesto por las directrices, que aboga por seguir demostrando científicamente el tratamiento de una etiqueta diagnóstica de “no específico” que no tiene ningún soporte científico y que por lo tanto carece de validez , ya que las muestras de pacientes nunca podrán ser extrapolables, hasta nuevos modelos científicos como el modelo ADTO expuesto aquí que basa todo en los cimientos de la valoración, que nos lleve a un diagnóstico, el cuál a su vez nos facilite la aplicación de un tratamiento específico, y nos dé unos resultados, por lo que en el futuro podamos relacionar unos determinados diagnósticos no solo con su terapia sino con su pronóstico, que ya hemos visto que es un punto importante.
Dentro de ese nuevo modelo científico, se ha recalcado la importancia de la detección de subgrupos que se puedan beneficiar de un tratamiento en particular, como una de las soluciones para que los tratamientos estén prescritos correctamente.
En este artículo se ha presentado uno de los sistemas de valoración más utilizados en el mundo por los fisioterapeutas para abordar el dolor lumbar, el método McKenzie y cómo desde el punto de vista científico y con el apoyo de la literatura existente encaja dentro de la visión actual que ciencia y modelo médico/fisioterápico tienen del abordaje del dolor lumbar. Este método eminentemente fisioterápico, fue desarrollado por un fisioterapeuta, y día a día aumenta evidencia sobre su utilidad a la hora de valorar y dar una clasificación/diagnóstico, un tratamiento basado en esa clasificación y por lo tanto la posibilidad de dar un pronóstico, elementos vitales para manejar este problema. El elemento clave en el desarrollo científico ha sido la centralización y la dirección de preferencia, que si bien no nos dan una causa pato-anatómica del problema sí que nos indica que es un problema que se afecta por la mecánica y que además puede corregirse con ella. Se ha puntualizado también cómo el método McKenzie va ligado al modelo discal, pero desde un punto de vista conceptual, pero que ha evolucionado a un abordaje basado en la respuesta a las estrategias de carga, independientemente de la causa subyacente.
No ha sido objetivo de este artículo entrar en los detalles de los principios de valoración y tratamiento, sino de demostrar como un modelo basado en las respuestas a nuestras valoraciones puede hacernos más fácil la tarea de enfrentarnos a este problema del dolor lumbar, sabiendo incluso discernir aquellos que presentan un problema psicosocial o no mecánico y cómo abordarlos por medio de la educación e implicación del paciente, enfatizando el autotratamiento por la necesidad de un abordaje a largo plazo. O simplemente aquellos que aún presentando un problema mecánico no puedan ser abordados con el método, lo cual nos da una fuerza mayor como profesionales, ya que el reconocimiento de nuestras limitaciones es lo que nos hace más fuertes.
Tampoco ha sido objetivo de este artículo el valorar otras formas de clasificación en subgrupos o los diferentes tratamientos existentes para abordar esta patología.
Conclusiones
El dolor lumbar es una entidad con gran prevalencia y unos costes altísimos, que es desconocida a pesar de todo. Los abordajes actuales nos indican que tenemos que cambiar algo. Se necesitan más investigaciones en la dirección correcta para identificar grupos de pacientes que se puedan beneficiar de tratamientos específicos, tanto en dolor agudo y subagudo como crónico.
Para ello es necesario reconocer variables que nos lleven a dicha identificación.
Se ha mostrado la actualidad del método McKenzie en ese campo.
Referencias:
Aina A, May S, Clare H. 2004. The centralization phenomenon of spinal symptoms - a systematic review. Manual Therapy, 9(3), 134-143.
Bekkering G, Hendrix H, van Tulder M, et al. 2005. Prognostic factors for low back pain in patients referred for physiotherapy, Spine,30, 18881-1886.
Borkan J et al. 1998. A report from the second International forum for primary care research on low back pain: reexamining priorities. Spine, 23(18), 1992-6.
Bouter L, van Tulder M, Koes B. 1998. Methodologic issues in low back pain research in primary care. Spine, 23(18), 2014-20.
Brennan G P, Fritz J M, Hunter S J, Thackeray A, Delitto A, Erhard RE. 2006. Identifying subgroups of patients with acute/subacute “nonspecific” low back pain: results of a randomized control trial. Spine, 31(6), 623-631.
Cherkin D C, Deyo R A, Street J H, Hunt M B A, Barlow W. 1996. Pitfalls of Patient Education: Limited Success of a Program for Back Pain in Primary Care. Spine, 21 (3), 345-355.
Chou R, Fu F, Carrino J A, Deyo RA .2009.Imaging strategies for low-back pain: systematic review and meta-analysis. The Lancet , 373 (9662), 463 – 472.
Clare HA, Adams R, Maher CG. 2004. A systematic review of efficacy of McKenzie therapy for spinal pain. Australian Journal of Physiotherapy, 50(4):209-16.
Clare HA, Adams R, Maher CG. 2005. Reliability of McKenzie classification of patients with cervical and lumbar pain. J Manipulative Physiol Ther; 28(2),122-7.
Christiansen D, Larsen K, Jensen OK, Nielsen CV. 2009. Pain Responses in Repeated End-Range Spinal Movements and Psychological Factors in Sick-Listed Patients with Low Back Pain: is there an Association?. J Rehabil Med, 41,545-549.
Croft, P, Macfarlan G J, Papageorgiou A C, Thomas E, Silman A J. 1998. Outcome of low back pain in general practice: a prospective study, BMJ (316) 1356–9.
Deyo RA. 1993. Practice variations, treatments fads, rising disability, Spine, 18, 2153-2162.
Donelson R, Aprill C, Medcalf R, Grant W. 1997. A prospective study of centralization of lumbar and referred pain. A predictor of symptomatic discs and anular competence. Spine, 22(10),1115-22.
Donelson R. 2007. Rapidly reversible low-back pain. Self care first LLC, Hanover New Hampshire.
Ferguson SA, Marras WS. 1997. A literature review of low back disorder surveillance measures and risk factors. Clinical Biomechanics, 12, 211-226.
Fishbain DA, Cole B, Cutler RB, Lewis J, Rosomoff HL, Rosomoff RS. 2003. A structured evidence-based review on the meaning of nonorganic physical signs: Waddell signs, Pain Medicine4(2),141-81.
Fishbain DA, Cutler RB, Rosomoff HL, Rosomoff RS. 2004. Is there a relationship between nonorganic physical findings (Waddell signs) and secondary gain/malingering?, Clinical Journal of Pain, 20(6),399-408.
Frank JW, Kerr MS, Brooker AS et al. 1996. Disability resulting from occupational low back pain. Part 1: What do we know about primary prevention? A review of the scientific evidence on prevention before disability begins. Spine, 21, 2908-2917.
Fritz J M, Delitto A, Erhard R E. 2003. Comparisson of classification based physical Therapy with therapy based on clinical practuce guidelines for patients with acute low back pain: a randomized control trial. Spine, 28(13), 1363-71.
Hancock MJ, Maher CG, Latimer J, Spindler MF, McAuley JH, Laslett M, Bogduk N. 2007. Systematic review of tests to identify the disc, SIJ or facet joint as the source of low back pain. European Spine Journal, 16,1539-1550.
Haneline MT, Young M. 2009. A review of intraexaminer and interexaminer reliability of static spinal palpation: a literature synthesis. Journal of Manipulative and Physiological Therapeutic, 32(5):379-86.
Hefford C.2008. McKenzie classification of mechanical spinal pain: profile of síndromes and directions of preferente. Manual Therapy, 13, 75-81.
Hilde G, Hagen K B, Jamtvedt G, Winnem M. 2007. WITHDRAWN: Advice to stay active as a single treatment for low-back pain and sciatica. Cochrane Database Syst Review, (18) 2.
Kilpikoski S, Airaksinen O, Kankaanpaa M, Leminen P, Videman T, Alen M. 2002. Interexaminer reliability of low back pain assessment using the McKenzie method. Spine, 27(8),E207-14.
Kolber MJ, Hanney WJ. 2009. The dynamic disc model: a systematic review of the literature. Physical Therapy Reviews, 14.181-295.
Laslett M. 2008. Evidence-Based Diagnosis and Treatment of the Painful Sacroiliac Joint. Journal of Manual and Manipulative Therapy, 16 (3), 142-152.
Long A, Donelson R, Fung T. 2004. Does it matter which exercise? A randomized control trial of exercises for low back pain. Spine, 29(23),2593-2602.
Long A, May S, Fung T. 2008. The comparative prognostic value of directional preference and centralization: a useful tool for front-line clinicians? Journal of Manual and Manipulative Therapy, 16, 248-254.
McKenzie RA, May S. 2003. The Lumbar Spine. Mechanical Diagnosis and Therapy. (Vol. 1 and 2) Spinal Publications, Waikanae, New Zealand; 2nd Edition.
May S. 2006. Classification by McKenzie mechanical síndromes: A Surrey of McKenzie trained faculty. J of Manipulative and Physiolog Therapy, 29, 637-642.
May S, Littlewood C , Bishop A. 2006. Reliability of procedures used in the physical examination of non-specific low back pain: a systematic review. Australian Journal of physiotherapy 52, 91-102.
Paatelma M, Kilpikoski S, Simonen R, Heinonen A, Alen M, Videman T. 2009. Orthopaedic manual therapy, McKenzie method or advice only for low back pain in working adults: a randomized controlled trial with 1 year follow-up. J Rehabil Med, 11/01/2008.
Pengel LHM, Herbert RD, Maher CG, Refshauge KM. 2008. Acute low back pain: systematic review of its prognosis. BMJ,327.
Petersen T, Laslett M, Thorsen H, Manniche C, Ekdahl C, Jacobsen S. 2003. Diagnostic classification of non specific low back pain. A new system integrating patho-anatomic and clinical categories. Physiotherapy Theory and Practice, 19 (4), 213-237.
Razmjou H, Kramer JF, Yamada R. 2000.Intertester reliability of the McKenzie evaluation in assessing patients with mechanical low-back pain. JOSPT, 30 (7),368-383.
Riddle DL, Rothstein JM. 1993. Intertester reliability of McKenzie‘s classifications of the syndrome types present in patients with low back pain. Spine, 18(10), 333-44.
Skytte L, May S, Petersen P. 2005. Centralization: Its prognostic value in patients with referred symptoms and sciatica. Spine; 30, E293-E299.
Spratt KF, Weinstein JN, Lehmann TR, Woody J, Sayre H. 1993. Efficacy of flexion and extension treatments incorporating braces for low-back pain patients with retrodisplacement, spondylolisthesis, or normal sagittal translation. Spine, 18(13), 1839-1849.
Umbría A, Ortiz A, Carmona L. 2001. Lumbalgia en la población española. Estudio EPISER. Sociedad Española de Reumatología.
van Tulder M, Becker A, Bekkering T, Breen A, del Real MT, Hutchinson A, Koes B, Laerum E, Malmivaara A; COST B13 Working Group on Guidelines for the Management of Acute Low Back Pain in Primary Care. Chapter 3. European guidelines for the management of acute nonspecific low back pain in primary care. Eur Spine Journal, 15 Suppl 2:S169-91.
Von Korff M, Saunders K .1996.The course of back pain in primary care. Spine 15;21(24):2833-7; discussion 2838-9.
Waddell G. 1996 Low back pain: a twentieth century health care enigma. Spine15;21(24):2820-5.
Waddell G. 2005. Subgroups with “nonspecific” low back pain. Journal of Rheumatology, 32(3), 528-32. Editorial.
Werneke M, Hart DL. 2001. Centralization phenomenon as a prognostic factor for chronic low back pain and disability, Spine, 26(7), 758-65.
Werneke M, Hart DL. 2003. Discriminant validity and relative precision for classifying patients with non-specific neck and back pain by anatomical pain patterns, Spine, 28(2), 161-166.
Werneke MW, Hart DL. 2004. Categorizing patients with occupational low back pain by use of the Quebec Task Force Classification system versus pain pattern classification procedures: discriminant and predictive validity, Physical Therapy, 84(3), 243-54.
Werneke MW, Hart DL. 2005. Centralization: association between repeated end-range pain responses and behavioral signs in patients with acute non-specific low back pain, J Rehabil Med, 37(5), 286-90.
Werneke M, Hart DL, Resnik L, Stratford PW, Reyes A. 2008. Centralization: prevalence and effect on treatment outcomes using a standardized operational definition and measurement method, JOSPT, 38, 116-125.
Werneke MW, Hart DL, George SZ, Stratford PW, Matheson JW, Reyes A . 2009. Clinical outcomes for patients classified by fear-avoidance beliefs and centralization phenomenon, Arch Phys Med Rehab 90, 768-777.
