AUTORA:
María Pilar Cambra Linés
Fisioterapeuta colegiada por el Ilustre Colegio Oficial de Fisioterapeutas de Aragon
Miembro de AFESP (Asociacion de Fisioterapeutas del Suelo Pélvico)
La fisioterapia como disciplina sanitaria permite la actuación, intervención y aportación de una amplia gama de especialidades médico-sanitarias. Aunque sólo una pequeña parte de ellas, como la geriatría, la ortopedia y traumatología, la neurología o cardiorrespiratorio son las más conocidas, existen otras muchas posibilidades menos “clásicas” pero no por ello menos importantes o demandadas como es el caso de la Fisioterapia en la reeducación del suelo pélvico.
Las disfunciones del suelo pélvico, por ejemplo la incontinencia urinaria, son problemas de salud frecuentemente ocultos6 que deterioran la calidad de vida, limitan la autonomía y repercuten en el ámbito psicosocial, laboral, afectivo y sexual4,7,10 incrementado el uso de recursos sociosanitarios y familiares, conllevando un gran gasto económico4. Datos epidemiológicos confirman que esta afección se está convirtiendo en un verdadero problema de salud pública 10.
El incremento de las expectativas de vida de la población y el mantenimiento de un elevado estado de salud está ocasionando una demanda creciente de atención sanitaria en los países desarrollados3. Se ha estimado que alguna de las tres afecciones perineales más frecuentes: incontinencia urinaria, incontinencia fecal y prolapsos pélvicos pueden afectar hasta a un tercio de las mujeres adultas3. Pese a ello son problemas poco abordados desde la Atención Primaria pues se interroga poco sobre ellos, no se llega al diagnóstico etiológico y se ofrecen sólo medidas paliativas (absorbentes)4 además no suelen ser motivo de consulta en los servicios de Rehabilitación8. Por estas razones cabe resaltar la atención fisioterapéutica en el campo de la reeducación del suelo pélvico, sus patologías y disfunciones, la metodología de trabajo y las diferentes técnicas que engloba el tratamiento fisioterápico.
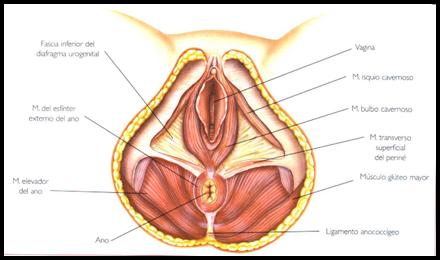
RECUERDO ANATÓMICO (1,12,15 ,17,19,20)
El suelo pélvico es un conjunto de estructuras que cierran en forma de rombo o diamante el estrecho inferior de la cavidad abdomino-pelviana. Los elementos que componen son:
- Cuatro huesos: los dos ilíacos, el sacro y el coxis.
- Cuatro articulaciones: 2 sacroilíacas, la sacrocoxígea y la sínfisis pubiana con respectivos ligamentos.
- Ligamentos: El útero-sacro que se origina en el útero y se inserta en S1-S2-S3, el que va del pubis a la parte anterior de la vejiga y el ligamento ano-coxígeo
- Musculatura distribuida en tres planos:
- Plano Superficial formado los músculos:
* Bulbo-cavernoso: Con origen en la parte inferior de la sínfisis púbica e inserción en el núcleo fibroso central. Tiene la función de mantener la erección del clítoris.
* Isquiocavernoso: Con origen en el isquion e inserción en el ligamento suspensorio del clítoris. Su función es mantener la erección.
* Transverso superficial: Con origen en el rafe tendinoso del periné e inserción en las tuberosidades isquiáticas.
* Esfínter estriado del Ano: Por fuera del canal anal.

- Plano Medio:
* Esfínter estriado de la uretra: Tiene la función de cierre activo y pasivo.
*Transverso Profundo: Con origen en el pubis y rama isquio-pubiana e inserción en el centro tendinoso. Su función es sujetar el núcleo fibroso con los isquios.
- Plano Profundo a su vez dividido en:
* Parte Anterior: compuesta por: El pubovaginal con origen en el 1/3 inferior de la vagina y la atraviesa e inserción en el núcleo central fibroso y. el puborectal con origen en el pubis e inserción en el canal rectal.
*Parte Posterior: Compuesto por el elevador del ano formado a su vez por tres fascículos: el Pubo-coxígeo con origen en el ligamento ano-coxígeo e inserción en el pubis, el íleo-coxígeo con origen en la espina isquiática e inserción en el borde externo del cóccix y el isquio-coxígeo: Con origen en la espina isquiática e inserción en el borde externo del coxis.

El suelo pélvico está formado en un 70% por tejido conjuntivo y en un 30% por musculatura, de ese porcentaje el 80 % corresponde a fibras tipo I y el 20 % restante a fibra tipo II. Los músculos del periné son parietales es decir, de inserción blanda y su función principal es la de sujeción.

- Fascia endopélvica: Es un revestimiento conjuntivo laxo y denso de elasticidad variable, que periféricamente se inserta en los huesos de la pelvis y la cubre por dentro y de una manera adventicia a la vejiga, al recto, a la vagina, a la porción externa supravaginal del cérvix y al istmo uterino.
- Vísceras: Vejiga, cuello vesical, vagina, útero y recto
- Arterias y venas pudendas
- Nervio pudendo
- Vasos linfáticos
CAMPOS DE ACTUACIÓN
La reeducación del suelo pélvico abarca cuatro campos de actuación: Urología, ginecología y obstetricia, coloproctología y fisiosexología.
UROLOGÍA
En este campo se trata la patología de la micción:
1.1.Incontinencia urinaria
Definida como pérdida involuntaria de orina a través de la uretra objetivamente demostrada y que causa problemas higiénicos y sociales. (5,7 ,8, 9,10,11,12)
-De esfuerzo: Se presenta durante el incremento de la presión abdominal (con esfuerzo físico, la tos, los estornudos) en ausencia de contracción del músculo detrusor (4,7,9,11). Puede ser producida por fallo en el cierre uretral, por la pérdida de soporte anatómico de la uretra y de la unión uretrovesical, por hiperpresiones abdominales, etc. No está asociada a deseo miccional ni se nota sensación previa de escape. (4,5,7,12)
- De urgencia o vejiga inestable: Se caracteriza por ir acompañada de deseo intenso y súbito de orinar donde el paciente generalmente tiene conciencia previa pues siente que tiene ganas de orinar y no puede evitarlo. Suele asociarse a contracciones involuntarias del músculo detrusor por defectos neurológicos o inestabilidad vesical.4,5,7,12).
- Mixta: Combina urgencia y la emisión de orina al realizar esfuerzos, ejercicio, estornudar, toser o reír. (5,7)
- Por rebosamiento: Asociada a una sobredistensión de la vejiga cuando la presión intravesical excede a la presión uretral máxima debido a una elevación de la primera asociada a sobredistensión vesical con o sin actividad del detrusor (5,7,11,12) Se manifiesta en forma de goteo, gota a gota o en chorro fino sin fuerza y breve (7,12) y está asociada a una retención de orina continua. Se da en ausencia de deseo miccional.
- Neurógena (7,12) : Toda alteración de la dinámica miccional cuyo origen está en el sistema nervioso (excluyendo las causas psicógenas) que puede dividirse en tres niveles: Cerebral, medular (alta o baja), de los nervios periféricos y mixta. La primera de ellas se manifiesta como incontinencia urinaria de urgencia con fuerte deseo miccional y se presenta en AVC, Parkinson, esclerosis múltiple, etc. La segunda se puede clasificar bien en lesión alta o suprasacra produciendo una descoordinación entre la vejiga y la uretra o bien, en lesión baja o sacra donde la vejiga y la uretra quedan desconectadas del sistema nervioso
Las técnicas más empleadas para el tratamiento de la incontinencia son: (15)
- Corrección de la hiperlordosis en caso de que exista
- Desbloqueo diafragmático si procede
- Testing perineal
- Valoración de la movilidad y posición del coxis
- Ejercicios de Kegel
- Gimnasia abdomino-pelviana
- Biofeedback
- Electroterapia
- Técnicas de bloqueo perineal y automatización de éstas
- Tratamiento de la hiperprogramación del músculo prepubiano
- Calendario miccional
- Trabajo de fascias
- Bolas chinas
- Medidas higiénico dietéticas
- Tratamiento farmacológico (bajo prescripción médica)
1.2. Eneuresis (12,15)
Micción involuntaria nocturna y/o diurna con posterioridad a una edad en que la mayoría de niños ya tienen la organización neuropsíquica de la continencia de los esfínteres.
Según algunos datos epidemiológicos se estima que cada año un 15% de los enuréticos deja de serlo. A los 15 años sólo el 1-2% de la población son enuréticos. Se ha descrito una mayor incidencia de enuresis en: familias con bajo nivel socio-económico, en niños de instituciones benéfico-asistenciales y en familias numerosas, por ello, es posible que el nivel socio-cultural influya en un aprendizaje más lento y retrasado. (15)
El tratamiento consiste en:
- Psicoterapia para descartar problemas a nivel psíquico.
- Electroterapia por vía externa
- Calendario miccional
-Terapias conductistas
- Biofeedback por vía externa.
- Entrenamiento vesical.
- Ejercicios de Kegel
- Gimnasia abdomino-pelviana
- Ejercicios realizados según la técnica de Gay-Laroche.
- Tratamiento farmacológico, siempre bajo control médico.
1.3. Patología prostática 15
El sistema perineal masculino es un sistema cerrado del que se tiene más conciencia convirtiéndolo en un mejor suelo pélvico. Los problemas que encontraremos se deben a secuelas prostáticas.
1.3.1 Prostatitis
Es una inflamación de la próstata que causa dolor y molestias al orinar (escozor, aumento del número de micciones, etc.) que con el tiempo puede provocar una fibrosis uretral. En primera instancia se trata con fármacos, en el caso de que no se viera una mejoría pasaría ser candidato a un tratamiento fisioterápico que consiste en:
- Vía interna: Cyriax con sonda en el conducto uretral, para romper la fibrosis. Es una técnica donde hay gran sangrado. Se realiza vía hospitalaria.
- Vía externa: Desde la base del pene, se sigue el conducto uretral y se hace cyriax. Se puede hacer con un gancho.
1.3.2. Incontinencia urinaria de esfuerzo
Por lo general la patología de próstata benigna no tiene secuelas. Éstas como la incontinencia urinaria, la retención de orina o la impotencia, entre otras, aparecen en el caso de resección total de próstata.
El tratamiento se realiza con:
- Testing perineal vía anal.
- Ejercicios de Kegel.
- Valoración del bloqueo diafragmático y desbloqueo diafragmático, si procede.
- Biofeedback.
- Ejercicios en retroversión pélvica, realizados según la técnica de Gay-Laroche.
- Técnica de bloqueo perineal ante los esfuerzos.
- Electroterapia por vía externa mediante bien electrodos de superficie colocados en el rafe ano-coxígeo o con anillos peneales sobre el pene y, por vía intracavitaria mediante sonda rectal.
- Medidas higiénico-dietéticas
- Calendario miccional.
- Gimnasia abdomino-pelviana
Si al cabo de un año la sintomatología remite el tratamiento consistirá en esfínter artificial y/o viagra.
1.3.3. Reeducación post-cirugía
El tratamiento se fundamenta en:
- Toma de conciencia de la musculatura
- Disminuir los esfuerzos intra-abdominales.
- Refuerzo muscular del músculo elevador del ano y del esfínter uretral
- Inducción miofascial (porque puede existir cierta retracción del tejido).
- Aprendizaje del cierre anticipado.
1.4. Prolapsos 2,3,11,15
Descenso parcial o total de los órganos genitales internos de la mujer a través de la vagina. Recibe diferente nomenclatura dependiendo del órgano que se prolapsa: uretrocele el prolapso se produce a nivel de la uretra, cistocele si tiene lugar a nivel de la vejiga, rectocele cuando es el recto el que se prolapsa, elytrocele si son las asa intestinales a la altura del saco de Douglas, colpocele es el descenso de la pared vaginal y finalmente, histerocele cuando es el útero el que desciende arrastrando las paredes vaginales.
El prolapso genital es la causa más frecuente de histerectomía en todos los grupos de edad.
El tratamiento fisioterápico consiste en:
- Reducción manual del prolapso (siempre que sean de grado I en reposo o II en esfuerzo)
- Movimiento visceral mediante la técnica de “TRUS”

- Testing perineal para valorar la capacidad de contracción del suelo pélvico
- Valoración la movilidad y la posición del coxis.
- Corrección de la hiperlordosis, en caso de que exista
- Desbloqueo del diafragma (si está bloqueado).
- Ejercicios de Kegel
- Ejercicios realizados según la técnica de Gay-Laroche.
- Técnicas de bloqueo perineal ante el esfuerzo y automatización de las mismas.
- Ejercicios abdominales preservando el periné.
- Biofeedback.
- Gimnasia abdomino-pelviana
- Aconsejar medidas higiénico-dietéticas
1.5. Patología de la micción en geriatría15
El paciente geriátrico suele presentar patología múltiple. Sus principales enfermedades son crónicas y producen incapacidad física a su vez, puede coexistir patología mental y situación social problemática. Tienen una alta vulnerabilidad para sufrir procesos patológicos urinarios como: incontinencia, infecciones, retención de orina, obstrucción del tracto urinario, etc. Centrándonos en la incontinencia urinaria, ésta se puede clasificarse en: a) Transitoria si es corta evolución (menos de 4 semanas) y la pérdida de orina se considera funcional, no hay alteración estructural o, b) Crónica se trata de alteraciones estructurales localizadas en el tracto urinario o fuera de él. La duración es superior a las 4 semanas y requiere la realización de la urodinamia para reproducir el mecanismo productor de la incontinencia.
A la hora de establecer el tratamiento se debe tener presente la pluripatología (demencia, alteraciones motoras, enfermedad cerebro-vascular, Parkinson, mal nutrición, deterioro funcional y la ingesta de fármacos como diuréticos) y los factores de riesgo asociados a la incontinencia urinaria como la edad avanzada, el sexo femenino, el deterioro cognitivo, la inmovilidad y necesidad para vestirse, la tos crónica o el estreñimiento entre otros. Por otro lado el esquema terapéutico individualizado y con los objetivos establecidos se basará en:
- Medidas higiénico-dietéticas. La ropa posea sistemas de apertura y cierre con velcro, un descenso del consumo de sustancias excitantes como el café e ingesta de líquidos a partir de las siete de la tarde
- Medidas farmacológicas: Reducción o cambio de fármacos implicados en la incontinencia urinaria (diuréticos, psicofármacos, etc.).
- Modificaciones arquitectónicas: eliminación de barreras, retretes accesibles o en su defecto uso de cuñas
-.Modificación de la conducta a fin de restablecer un patrón normal de vaciamiento vesical bien con técnicas realizadas por el propio paciente (ejercicios de suelo pélvico, biofeedback, reentrenamiento vesical y entrenamiento conductual) o bien llevadas a cabo por el cuidador (micciones coordinadas, entrenamiento del hábito miccional).
GINECOLOGÍA Y OBSTETRICIA
2.1. Prevención y aspectos terapéuticos del embarazo, parto y postparto (11, 12, 14, 15)
El traumatismo obstétrico consecuencia del parto es uno de los principales factores de riesgo que predisponen a una mujer a padecer disfunción del suelo pélvico (incontinencia urinaria y/o ano rectal). De este modo entendiendo que el parto es un factor de riesgo epidemiológico conocido, el embarazo y el postparto deben de ser objeto de intervención para abordar la prevención de estos trastornos.(14)
El trabajo del fisioterapeuta en este campo consistirá en el tratamiento de dolencias prenatales, conseguir una buena calidad en el embarazo, el trabajo en el parto, el tratamiento de las secuelas del suelo pélvico (algias, incontinencias, hipotonía, hipertonía, prolapsos), la recuperación en la cesárea, la depresión postparto y la relación madre-hijo.
En el preparto se lleva a cabo una:
- Información teórica acerca de la anatomía del suelo pélvico, información sobre el embarazo y parto, hospitalización, hábitos alimenticios, lactancia, pareja, entre otros.
- Preparación práctica:
· Ejercicios respiratorios
· Entrenamiento de las contracciones con la respiración
· Preparación perineal
· Liberación de la pelvis
· Ejercicios circulatorios
· Ejercicios de tonificación
· Estiramientos
· Técnicas de relajación
En la recuperación postparto partiendo de un diagnóstico bien definido, se informa a la paciente sobre la anatomía del suelo pélvico, la problemática y las técnicas que se emplean tales como :
- Ejercicios del suelo pélvico
- Biofeedback
- Electroestimulación
- Ejercicios corporales globales, flexibilizantes de la columna lumbar, estiramientos dirigidos al tren inferior y región lumbosacra, ejercicios respiratorios
- Masoterapia
- Técnicas de relajación.
El tratamiento está enfocado hacia las secuelas que se hayan presentado tras el parto (tracción perineal, episiotomía o desgarros) como cicatrices, hematomas vaginales, incontinencias, disfunción sexual, diástasis de los rectos del abdomen o prolapsos.
2.2. Trastornos de la menstruación 11, 12,13
2.2.1. Dismenorrea
Menstruación difícil y dolorosa frecuentemente localizada en la región sacra y bajo vientre.
El trabajo el fisioterapeuta se basa en:
- Masoterapia descontracturante y del tejido conectivo
- Termoterapia en zona pelviana y abdominal
- Ejercicios de relajación de los músculos de la espalda, abdomen, piso pelviano y glúteos. Se realizan cuando finaliza la menstruación.
- Técnicas de relajación
2.2.2. Oligomenorrera e hipomenorrea
Sangrados demasiado poco frecuentes (oligomenorrea) o poco abundantes (hipomenorrea) acompañados a menudo por trastornos generales como fatiga, incremento de peso o trastornos circulatorios, entre otros.
El tratamiento propuesto consiste en:
- Masaje reflejo del tejido conectivo y masoterapia vibratoria en región abdominal y lumbar
- Termoterapia en zona pelviana y abdominal
- Ejercicios de contracción y elongación de los músculos del abdomen, piso pelviano y glúteos.
2.2.3. Amenorrea
Ausencia de menstruación durante un período más o menos prolongado. Las técnicas de fisioterapia a emplear son:
- Masaje reflejo del tejido conectivo
- Electroterapia
- Crenoterapia
- Fortalecimiento de los músculos abdominales
- Ejercicios de movilidad pelviana.
- Técnicas de relajación
2.2.4. Menopausia
Período de finalización de la actividad de la función menstrual, que se acompaña a menudo de trastornos diversos consecuencia de la regresión y detención de la producción de progesterona tales como, problemas de incontinencia y alteraciones sexuales, inestabilidad circulatoria, artrosis u osteoporosis entre otros.
El tratamiento fisioterápico se basa en:
- Masaje reflejo del tejido conectivo y masoterapia circulatoria
- Técnicas de relajación
- Movilizaciones locales y generales
- Ejercicio físico a fin de incrementar la actividad física general.
- Ejercicios del suelo pélvico
- Tratamiento sintomático de periartritis, varices, lumbalgias…
COLOPROCTOLOGÍA (12 15 17)
Incluirá la reeducación de las patologías del recto y del ano:
3.1.Incontinencia fecal
Se define como la pérdida involuntaria de materia rectal tanto sólida, líquida, gaseosa o mucosa.
La prevalencia de esta afección no se conoce debido por una parte, a la falta de definiciones objetivas de estos trastornos, a la negación del trastorno por parte de muchos pacientes y a la variedad de los problemas estudiados. Las técnicas de rehabilitación ocasionan un incremento de la fuerza de contracción voluntaria máxima y una mejoría del umbral de percepción rectal, lo que conduce a unos resultados clínicos excelentes: curación en el 50% de los pacientes y mejoría en el 75%; asimismo el efecto del tratamiento se mantiene en el tiempo y no presenta ningún efecto secundario.(3)
Las técnicas fisioterápicas a utilizar son:
- Electroestimulación
- Biofeedback
- Balones rectales
- Ejercicios perineales contra-resistencia
- Masaje transversal
- Hábitos alimenticios
- Técnicas de propiocepción
3.2. Encopresis
Se trata de un tipo de incontinencia o pérdida de materia fecal derivada de un estreñimiento distal importante. Es muy común en niños.
El esquema terapéutico consiste en:
- Limpieza del recto
- Enemas
- Biofeedback
- Calendario defecatorio
- Medidas higiénico dietéticas
3.3. Estreñimiento
Definida como “dificultad defecatoria”. Una persona sufre de estreñimiento si presenta al menos uno de los siguientes criterios:1) Menos de tres deposiciones a la semana, 2) Esfuerzos defecatorios excesivos en al menos el 25% de las deposiciones y 3) Heces duras en el 25% de las deposiciones.
El estreñimiento y sus consecuencias representan un problema de salud pública de prevalencia probablemente superior al de la incontinencia fecal. Estudios epidemiológicos han demostrado que un tercio de las mujeres jóvenes, urbanas y trabajadoras cumplen los criterios de estreñimiento funcional. El cotidiano sobreesfuerzo defecatorio combinado con la debilidad del suelo pélvico (tras partos, cambios hormonales e intervenciones quirúrgicas como histerectomía) acaba participando en al fisiopatología de graves alteraciones de la morfología de la ampolla rectal (rectocele, prolapso rectal) y contribuyendo paradójicamente a que muchas mujeres con estreñimiento en su juventud presenten incontinencia fecal en su madurez.3
Las técnicas de tratamiento variarán en función del origen del problema:
- Electroterapia
- Biofeedback
- Gimnasia abdmino-pelviana
- Estiramiento, dilatación mediante un balón rectal
- Manipulación del coxis
- Relajación de los músculos elevadores y del puborectal
- Desbloqueo del diafragma
- Masaje de colon
- Posiciones defecatorias
- Enemas
- Medidas higiénico-dietéticas
FISIOSEXOLOGÍA(11 12 15 )
En este campo se tratarán las disfunciones sexuales:
4. 1.- Femeninas
La disfunción sexual es el trastorno más reportado por mujeres con patología de suelo pélvico, ya que cuatro de cada cinco de ellas reportan anorgasmia, dolor y sequedad vaginal debida a falta de tono muscular, alteraciones anatómicas o incontinencia de esfínteres.18
4.1.1. Frigidez
Afecta a la fase de excitación, es decir ausencia o disminución marcada de la lubricación vaginal y la vasocongestión genital.
4.1.2. Dispareunia
Es el dolor durante o después del acto sexual.
4.1.3. Anorgasmia
Alteración en la fase del orgasmo donde la mujer no llega al clímax, la fase de meseta se alarga y de ahí pasa directamente a la fase de resolución, que suele ser lenta, larga e incluso molesta.
4.1.4. Vaginismo
Es el espasmo involuntario de la musculatura perineal en el tercio inferior de la vagina, ante cualquier intento de penetración ya sea real, imaginario o anticipado.
La elección de las siguientes técnicas fisioterápicas depende de la disfunción que se presente:
- Masoterapia
- Ejercicios respiratorios
- Trabajote la zona vaginal
- Ejercicios de toda la musculatura que interviene en el coito
- Electroterapia
- Biofeedback
- Ejercicios perineales
- Técnicas de relajación
4.2. Masculinas
4.2.1. Disfunción eréctil
Es el fracaso parcial o total, persistente o recurrente del hombre en obtener o mantener la erección hasta el final del acto sexual.
4.2.2. Eyaculación precoz
Es la eyaculación persistente o recurrente en respuesta a una estimulación mínima, antes o durante la penetración y antes de que el individuo lo desee. No perciben las sensaciones previas al orgasmo.
4.2.3. Dispareunia
Dolor durante o después del acto sexual.
La elección de las siguientes técnicas fisioterápicas depende de la disfunción que se presente:
- Electroterapia
- Biofeedback
- Propiocepción
- Potenciación muscular
METODOLOGÍA DE TRABAJO (2,12,15)
Los programas de reeducación fisioterápica de la región perineal deben basarse en una completa entrevista clínica y valoración funcional de la esfera abdomino-pelviana. A partir de la información obtenida se establecen los objetivos de tratamiento y la elección de las técnicas manuales e instrumentales más adecuadas para cada caso.
La historia clínica fisioterápica se divide en dos bloques: la anamnesis y la exploración física
- La anamnesis exhaustiva se fundamenta en formular un conjunto de cuestiones acerca de datos administrativos del o de la paciente, el motivo de la consulta, los antecedentes médicos, obstétricos y quirúrgicos, la profesión y actividad deportiva que se realiza y finalmente las características de los episodios de incontinencia. Es recomendable que aunque el motivo de la consulta sea uno no se debe dejar de interrogar de forma breve pero concisa sobre la totalidad de las funciones perineales (estática pélvica, función urinaria, coloproctológica y sexológica) para un enfoque fisioterápico más acertado y con más probabilidad de éxito.
- La exploración física está compuesta por:
* Una exploración visual en donde se observa el estado de la piel, la coloración, el diámetro de apertura vaginal (en las mujeres), la distancia ano-vulvar y la existencia de cicatrices.
* Una exploración palpatoria en la que se valora el tono de la musculatura perineal, la movilidad del coxis, la parte anterior y posterior de la vagina y la uretra.
* Una valoración muscular basada en un testing perineal, la valoración de la estática de la pelvis y tests específicos para identificar el tipo y grado de incontinencia urinaria.
* Una valoración de la estática de los órganos de la pelvis para apreciar la existencia de algún tipo de prolapso de los órganos pélvicos y cuantificar su estadio de evolución. Después se realizan los tests específicos a fin de evidenciar el tipo y grado de incontinencia urinaria
* Y finalmente una valoración neurológica donde se evalúa las afecciones periféricas parciales a través de reflejos y sensibilidad cutánea.
La valoración funcional se fundamenta en una evaluación de la estática lumbo-abdominopelviana y diafragmática donde se valora el tono de la cincha abdominal (oblicuos y transverso), presencia de diástasis abdominal, la existencia de hiperlordosis, el estado del psoas ilíaco y el del diafragma.
Previo a comenzar el tratamiento con cualquier paciente sea masculino o femenino se debe de:
* Informar acerca de qué es el periné, cómo se utiliza, suelo pélvico, el embarazo, el parto, el tratamiento, así como cualquier cuestión o duda que se formule
* Educación sanitaria, medidas higiénico-dietéticas
* Enseñar la autoexploración y diario miccional y/o defecatorio
* Prevención de disfunciones del suelo pélvico, de complicaciones durante y después del embarazo, circulatorias, etc.
BIBLIOGRAFÍA
1 Thibodeau G., Patton K. Anatomía y fisiología. Harcourt. 4ª edición.
2. Martínez Bustelo S., Ferri Morales A, Patiño Núñez S., Viñas Diz S., Martínez Rodríguez A. Entrevista clínica y valoración funcional del suelo pélvico. Fisioterapia 2204; 26(5):266-80
3. Ragué J.M. Trastornos del suelo pélvico. Cir Esp.2005; 77(5):254-7
4. Maña González M., Mesas A. Incontinencia urinaria en la mujer: plan de cuidados de enfermería. Enfermería clínica 2002; 12(5):244-8
5. https://www.fisterra.com
6. Grupo Cordobés para el Estudio de la Incontinencia Urinaria. Implantación de un programa en incontinencia urinaria en un centro de salud. Aten Primaria 2003; 31(7):446-52
7. Vila Coll M.A., Gallardo Guerra M.J. Incontinencia urinaria, una visión desde la Atención Primaria. Semergen 2005; 31(6):270-83
8. Cervera Deval J., Serralta Davia I., Macia Pareja C., Moreno Alzuyet J. y Mayoral Azofra E. Incontinencia urinaria: ¿Un problema oculto? Rehabilitación (Madr) 2004; 38(1):1-6
9. González Rebollo A., Blázquez Sánchez E., Romo Monje M., Rioja Toro J. Tratamiento rehabilitador de la incontinencia urinaria femenina. Rehabilitación (Madr) 2003; 37(2):79-85.
10. Biamonti M.La incontinencia, todo lo que siempre has querido saber. París. Notes Health Care. Octubre 2005
11. Xhardez, Y. Vademécum de vendaje neuromuscularterapia y de reeducación funcional. Barcelona. El Ateneo, 2002. 4ª edición.
12. Arcas M. A, Morales J.M., Gálvez D.M., León J.C., Paniagua S.L., Pellicer M. Manual de Fisioterapia, módulo III. Sevilla. Editorial MAD, noviembre 2004
13. Día mundial de la Fisioterápia .Col·legi de Fisioterapeutas de Catalunya. Septiembre 2005.
14. Ferri A., Amostegui J.M. Prevención de la disfunción del suelo pélvico de origen obstétrico. Fisioterapia 2004; 26(5): 249-65
15. Postgrado de Fisioterapia Obstétrica y reeducación de suelo pélvico. Universidad Internacional de Cataluña. Octubre 2005- Junio 2006
16. Falcón M, Luna A. Fisioterapia y ocio. La presencia del fisioterapeuta en el llamado turismo saludable. Fisioterapia 2006; 28(4):190-4
17. Putz R., Pabst R. Atlas de anatomía humana. Tomo 2 tronco, vísceras y miembro inferior. Madrid. Panamericana, 21 edición 2º reimpresión, Mayo 2002.
18. https://profesional.medicinatv.com
19. Rouviére H. Anatomía humana. Masson 2002
20. https://www.inper.edu.mx/revista/
