Marián González Gutiérrez
Diplomada en Fisioterapia por la Universidad Gimbernat-Cantabria
Graduada en Fisioterapia por la Universidad de Salamanca
Colegiada en el Colegio Profesional de Fisioterapeutas de Cantabria
ESCUELA UNIVERSITARIA DE ENFERMERÍA Y FISIOTERAPIA
TRABAJO FIN DE GRADO EN FISIOTERAPIA
Estudiante: María Ángeles González Gutiérrez
Tutor: Mª José Sánchez Ledesma
Salamanca, a 28 de mayo de 2012

|
ÍNDICE |
|
Resumen |
|
Introducción |
|
Caso clínico |
|
Discusión |
|
Conclusión |
|
Bibliografía |
RESUMEN
El síndrome biopercular es una entidad poco estudiada que causa gran discapacidad. Se caracteriza por una diplejía facio-faringo-gloso-masticatoria y trastorno del control voluntario de musculatura orofacial. La causa más frecuente en el adulto es de origen vascular, mientras que en la edad pediátrica lo más común son infecciones del sistema nervioso central, en su mayoría por virus herpes y de origen congénito, en cuyo caso se puede encontrar bajo diferentes nombres: síndrome perisilviano, displasia perisilviana o síndrome de Worster-Drought. En este trabajo a partir de un caso clínico se pretende acercar la patología al ámbito de la fisioterapia haciendo una revisión bibliográfica sobre el tratamiento fisioterapéutico en estos casos y su relevancia. Se comprueba que una correcta valoración de las deficiencias, discapacidades y hándicaps ayuda a crear objetivos reales y un tratamiento adecuado que redunda en beneficio para el paciente.
INTRODUCCIÓN
El Síndrome Biopercular (SB), también llamado Síndrome de Foix-Chavany-Marie (FCM), se caracteriza por una diplejía facio-faringo-gloso-masticatoria y trastorno del control voluntario, por lo que se produce una disociación automaticovoluntaria de la musculatura oro-facial, es decir, la persona afectada no puede hacer uso de la musculatura facial, labios, lengua y faringe para mover los labios, dar un beso o sacar la lengua de forma voluntaria, pero si puede llorar, reír o bostezar usando esa misma musculatura de forma automática.
A pesar de que la primera referencia a este síndrome fue en 1837 por Magnus (1, 2), no fue descrito hasta 1926 por Foix, Chavany y Marie (1, 2). En 1993 Weller publicó una revisión de 62 casos y describió 5 tipos de FCM según su etiología (1):
- Clásica: por enfermedad cerebrovascular, siendo la más frecuente en el adulto.
- Subaguda: causada por infecciones del sistema nervioso central.
- Relacionada con trastornos de la migración neuronal.
- Reversible: niños con Epilepsia
- Rara: asociada a enfermedades neurodegenerativas.
Sin embargo otros autores, Vargas Díaz “et al” (1), hacen una división según la causa:
- Congénita: la causa más frecuente de SB en niños es debido a trastornos de la migración neuronal.
- Adquirida: diferenciamos vascular (la más frecuente), encefalitis viral (típicamente por el virus herpes simple), epilepsia y otras como traumas o enfermedades neurodegenerativas.
Respecto al SB en pediatría, encontramos pocas aportaciones a la literatura y la mayoría de ellas en los últimos 12 años (4, 5, 6, 7,). En 1993 el Multicenter Collaborative Study (3) definen los criterios diagnósticos, de los cuales la displasia cortical perisilviana y la disartria secundaria a una disfunción oro-faringo-glosa son esenciales y aislables en el 100% de los casos de SB congénito. En la infancia también se denomina como displasia perisilviana (DP) o síndrome perisilviano (SP), algunos autores hablan de síndrome Worster-Dorught (SWD) para referirse a SB de origen congénito (1, 3, 4, 5, 6), mientras otros mencionan la relación debido a los síntomas en común pero diferenciándolas como entidades diferentes(7)
La presentación más común en la infancia es debilidad de la musculatura facio-faringo-gloso-masticatoria, a con alteración del habla (disartria o anartria), dificultad para la masticación y la deglución, por tanto babeo continuo, y trastorno de la motilidad facial voluntaria. En edad pediátrica es común encontrar otras alteraciones añadidas como retraso metal, crisis epilépticas o trastornos de la conducta (1,2, 3, 6).
Para el diagnóstico, la clínica nos da la sospecha y las pruebas de imagen como el TC y especialmente la RM ayudan a precisar la lesión estructural y confirmar el diagnóstico. En algunos casos hacen uso del SPECT (8) o del PET (9, 10) en busca de información de una alteración funcional.
La evolución y el pronóstico dependerán de la causa y patologías asociadas, pero los resultados son muy limitados. Entre los principales problemas se describe un alto riesgo de broncoaspiración (2, 8). El tratamiento se basa en fisioterapia y logopedia, pudiendo adquirir una mejora en el patrón de deglución y rara vez en el lenguaje.
Debido a las características de excepcionalidad del síndrome especialmente en la infancia y a la limitación en el número de estudios al respecto, se plantea la revisión actualizada del tema en este trabajo a propósito de un caso clínico.
CASO CLINICO
Niña de 13 años atendida en el Colegio Público Ramón Laza de Cabezón de la Sal, escolarizada desde los 5 años de edad. Sin antecedentes familiares de interés. Embarazo, parto y periodo neonatal normales. Los padres no destacan ningún evento importante ni problema durante la infancia. Desarrollo psicomotor normal hasta los 24 meses.
En el examen a los 11 años presenta retraso mental severo, labilidad emocional, trastorno de la compresión y comunicación. Atiende a órdenes sencillas e intenta expresarse a través de gestos y sonidos. Boca abierta y babeo continuo. Frecuentes episodios de infección respiratoria. A los 5 años se le realiza una resonancia magnética sin hallazgos de patología.
En la valoración realizada por fisioterapia observamos:
Alteración de las funciones orofaciales y babeo (tablas: 1, 2, 3, 4, 5): la hipotonía facial generalizada provoca una apertura bucal mantenida agravada por la respiración bucal, que favorece la estructuración dolicocefálica y de nuevo la apertura bucal. Además la macroglosia y déficit de movimiento lingual impide una correcta succión, deglución y control del babeo. La ausencia de piezas dentarias y presencia de espacios facilita la salida de saliva en el tipo de deglución que realiza.
Tablas Evaluación orofacial miofuncional:
|
Características |
Observaciones |
|
|
Cara: |
Tipo facial: Dolicocefálico |
Boca abierta, con hipotonía más visible en estática. |
|
Paladar |
Tipo: Ojival |
La respiración bucal excava el paladar. |
|
Mandíbula |
Perfil facial: Retrognatismo |
|
|
Dientes |
Dentición: definitiva |
Asimetrías. Ausencias. Espacios. |
|
Labios |
Abiertos. |
En actividad facial se desvía a la derecha. |
|
Lengua |
Grande, gorda. |
La protuye hacia la mejilla izquierda y la muerde. Macroglosia. |
Tabla 1, valoración estructural.
|
Cara y mejillas |
|
|
Tacto: |
Reacción exagerada, aleteo. |
|
Dolor |
Igual al tacto su reacción no varia tratándose de estímulos diferentes. |
|
Temperatura |
Reacciona igual ante el frío y ante el calor. |
|
Mentón seco/mojado |
No diferencia |
|
Paladar |
Reflejo de vomito exaltado |
|
Labios y encías |
Reacción exagerada al tacto, aleteo |
|
Lengua |
Reflejo de vomito exaltado |
Tabla 2, valoración de la sensibilidad:
|
Observaciones |
|
|
Mejillas |
Hipotonía, mayor en lado izquierdo. Desviación labios a la derecha al sonreír. |
|
Labios |
Hipotonía. |
|
Lengua |
Hipertónica. |
|
Maseteros |
Aumento de tono, mayor en el derecho. |
Tabla 3, valoración tono muscular.
|
Observaciones |
|
|
Mandíbula |
|
|
Labios |
|
|
Lengua |
|
Tabla 4, valoración de la movilidad.
| Succión |
alteración por falta de cierre de los labios y movilidad lingual |
|
Deglución |
Cierra con dientes superiores y labio inferior, protusión lingual contra el labio inferior. Gel, yogurt: restos que se derraman con el babeo. Solido, galleta: restos que se derraman |
|
Masticación |
Con lado derecho |
|
Risa |
Boca en “O”, no se alarga de oreja a oreja, con desviación derecha |
|
Tos |
Saca la lengua interrumpiendo la salida de aire, no productiva. |
|
Malos hábitos |
Babeo por hilo continuo. Aumenta con la excitación. Cuando es consciente “sorbe” la saliva, pero no realiza un patrón correcto para el control del babeo. |
Tabla 5, valoración de las funciones.
Alteración de la marcha (tabla 6): la flexión y RE en rodillas esta causada por el aumento de tono en la musculatura posterior, especialmente bíceps femoral. Los aductores provocan el valgo y el sóleo mantiene el pie en flexión dorsal, no permite el apoyo del talón por ello camina de puntillas, arrastra los pies y anterioriza el CG. La musculatura glútea es hipotónica y no trabaja correctamente para estabilizar la pelvis.
Alteración de la estática (tabla 6): su postura en estática responde al acortamiento de la musculatura en MMII y una posible escoliosis CD derecha CL izquierda.
Alteración del control postural y reflejos (tabla7): por la alteración general del tono y a la falta de experiencias motoras y sensitivas.
Alteración de la motricidad final (tabla8): la alteración del tono muscular junto con el deficiente control del tronco no permite un buen desarrollo de las habilidades manuales.
Tablas Examen Neuromusculoesquelético:
Estática:
|
Marcha:
|
Tabla 6, valoración estática y dinámica.
| Reflejos: MMII: Aquileo y rotuliano exaltados, sin clonus. MMSS: normales |
Equilibrio: |
Tabla 7, valora de reflejos y equilibrio.
|
Global: |
.Selectiva: MMII: saltar a la pata coja: ligera inestabilidad, realiza el gesto pero no separa los pies del suelo. |
Tabla 8, valoración de la motricidad.
Hasta su escolarización la niña no recibe ningún tipo de tratamiento, tras la valoración psicopedagógica del centro, comienza a asistir dos veces por semana a logopedia y fisioterapia y una por trimestre a psicopedagogía.
Las sesiones de fisioterapia se realizan los martes y viernes, además de una sesión de estimulación basal los miércoles, con el resto de sus compañeros, disfruta mucho pero tiene miedo a hacer algunas actividades y aumenta su excitación y por tanto babeo.
La terapia va dirigida a mejorar el control del babeo, normalizar el tono muscular y mejorar el patrón respiratorio. Para ello las sesiones de los martes van dirigidas al tratamiento de la motricidad global y fina, equilibrios, estiramientos, masaje y otras terapias musculares y articulares. Los viernes se realiza una terapia respiratoria, con diferentes ejercicios respiratorios, normalización tono musculatura respiratoria y movilidad caja torácica y terapia orofacial a través de masaje, tapping, diferentes estímulos sensitivos, trabajo muscular, trabajo funcional, le cuesta aceptarla, se aparta, gira la cabeza, intenta llamar la atención en otros puntos, si embargo, durante la terapia disminuye el babeo, aunque no se extiende a otros ámbitos, ni dentro del centro, ni en casa.
En la valoración un año después destacamos que es menos reticente a la terapia orofacial, deja que se masajee la zona peribucal e intenta participar en todas las propuestas. Sufre menos episodios de infección respiratoria, ha mejorado el patrón respiratorio, y su tos es más productiva. Durante las sesiones de estimulación basal ha disminuido el babeo, ya no se excita tanto ante los diferentes estímulos y las disfruta aún más.
DISCUSIÓN

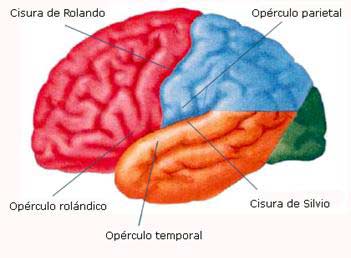
Fig. 1 Corteza opercular.
Se conoce como opérculo a la porción de corteza cerebral que cubre el lóbulo de la ínsula, los labios superiores e inferiores de la cisura de Silvio. Se distinguen tres porciones operculares (Fig. 1): el opérculo frontal, el parietal y el temporal que mantiene conexiones con el opérculo frontal y parietal y la ínsula. Cuando esta zona opercular es afectada unilateral o bilateralmente, estructural o funcionalmente, los enfermos presentan una serie de manifestaciones clínicas conocidas como síndrome opercular o perisilviano. Es una forma de parálisis seudobulbar, caracterizada por diplejía facio-faringo-gloso-masticatoria y debilidad facial con disociación automática-voluntaria. Es decir, abolición de los movimientos voluntarios y conservación de los automáticos y reflejos, debido a la diferenciación anatómica de las vías voluntarias y emocionales del control del movimiento de la musculatura facial (8).
La etiología más frecuente en la edad adulta es la isquémica (4, 8, 11, 12, 13) a nivel opercular bilateralmente, aunque se han descrito casos de lesión unilateral (8) que producen una parálisis bilateral. En el estudio aportado por de Giraldo-Chica “et al” (8) plantean la posibilidad de que realmente exista una lesión bilateral, pero actualmente no poseemos las herramientas necesarias para su diagnóstico. Otras causas menos frecuentes son aquellas de origen degenerativo (9), o infecciones del sistema central, comúnmente por virus herpes (5), traumáticas, posquirúrgicas, debidos a tumores, epilepsia, y otras causas aportadas por muchos autores como Vargas Díaz “et al” (1), o Peredo “et al” (2).
En la infancia lo más común son caos debidos a infecciones del sistema nervioso, siendo la infección por virus herpes la más frecuente, como muestra el estudio aportado por H-J Christen “et al” (5). La mayor parte de la literatura reciente se centra en la descripción de casos de origen congénito (3, 5, 7), también denominado SWD. En el estudio de Queirós “et al” (7) tratan como entidades diferentes el SB y el SWD pero ya otros autores como Vaquerizo Madrid “et al” (3) habían descrito a esta patología de la infancia como la “variante congénita del SB isquémico en el adulto”, incluso en el 2000 H-J Christen “et al” (3) aportan un articulo para renombrar esta patología en pediatría como SWD. La causa congénita más frecuente de SB es debida a alteraciones en la migración neuroblástica durante la organización neuronal (3, 4, 5, 6, 7).
Las pruebas de imagen muy importantes en el diagnostico de esta patología, casi todos los pacientes han sido documentados con TC (4, 11, 13) y/o RM (3, 5, 6, 8, 9, 10). Y sólo unos pocos usan el SPECT 1 o PET (9, 10), debido a su difícil acceso. El TC y especialmente la RM son útiles para el diagnostico estructural pero fallan en la detección de lesiones funcionales como demuestra el caso aportado por Giraldo-Chica “et al” (8), donde ni el SPECT, que es superior en el diagnostico de lesiones funcionales, pudo concluir una lesión biliteral. En este caso el PET habría resultado especialmente útil, ya que nos informa de las alteraciones hipometabólica, como en el caso descrito por Uttner “et al” (10) donde el PET fue clave para el diagnóstico de SB de origen degenerativo. En el caso presentado no han sido encontrados signos de patología en la RM, luego sería muy interesante otro tipo de estudio, que aportara más información.
Sólo en algunos de los artículos presentados mencionan el posible tratamiento a seguir (3, 8, 6) siendo la logopedia y fisioterapia, además de la medicación necesaria, las terapias elegidas. Aunque la esperanza de mejora es poco y únicamente en las funciones de deglución y masticación como describen Millán “et al” (4) y Giraldo-Chica “et al” (8). Sin embargo en el caso aportado vemos que pueden mejorar otros aspectos como el patrón respiratorio o socialmente, que van e pro de mejorar la calidad de vida
CONCLUSIÓN
En el caso descrito sería necesaria mucha más información desde el punto de vista médico-neurológico. Resulta imprescindible además el trabajo interdisciplinar, desde el neurólogo, a la profesora de educación especial. En cuanto al planteamiento rehabilitador, que es la parte fundamental de este trabajo, se comprueba que una correcta valoración de las deficiencias, discapacidades y hándicaps ayuda a crear objetivos reales y un tratamiento adecuado que redunda en beneficio para el paciente.
BIBLIOGRAFÍA
- J. V. Díaz, N. Garófalo Gómez, L. M. Nova López, V. Bermudez Linares, E. Rojas Masippe, T. Zaldivar Vaillant. Síndrome opercular o síndrome perisilviano. Revista Cubana de Pediatría. 2011; 83(3): 278-287
- P. Peredo, A. Aleu, P. Mellado. Síndrome de Foix-Chavany-Marie. Escuela de medicina Pontificia Universidad Católica de Chile [https://medicina.uc.cl/]. Chile: medicina.uc.cl; 2007. Disponible en escuela.med.puc.cl/publ/cuadernos/2007/SindromeFoix.pdf.
- J. Vaquerizo Madrid, J.M. Catalé Rubio, H Gómez Martín, J.J. Cardesa García, F. Guillen Lanuza. Síndrome perisilviano bilateral congénito: Aportación de dos casos nuevos. An Esp Pediatr. 1996; 44(6): 617-619.
- P. Andrea Milán, M. I. Montes, C. S. Uribe, D. Cabrera, A. Arboleda. Síndrome biopercular; Presentación de dos casos y revisión de la literatura. Biomédica. 2008; 28: 183-190.
- H-J Christen, F Hanefeld, E Kruse, S Imhäuser, J P Ernst, M Finkenstaedt. Foix-Chavany-Marie (anterior operculum) syndrome in childhood: a reappraisal of Worster-Drought syndrome. Developmental Medicine & Child Neurology. 2000; 42: 122-132.
- R. Palencia, R. Nieto, M. Sánchez Jacob. Sindrome opercular y trastorno del lenguaje en la infancia. Aportación de dos casos. Bol Pediatr. 2002; 42(179): 46-49.
- F. Queirós, G. Duarte, C. Correira, Juliana Gomes Sérgio, C. Vila-Nova, R. Lucena. Sindrome de Worster-Drought, Relato de caso e Distinçao em relaçao à síndrome de Foix-Chavany-Marie. Arq Neuropsiquiatr. 2004; 62(3-B): 906-910.
- M. M. Giraldo-Chica, J. D. Ramírez, C. Uribe, F. Lopera. Síndrome biopercular producido por lesión unilateral. Rev Med Chile. 2010; 138: 341-345.
- M. Dafotakis, M. Schmidt, I. G Meister, G. R. Fink, A. Dennin, D. A. Nowak. Degenerative anterior biopercular syndrome initially misdiagnosed as a psychogenic disorder. J Neural. 2010; 257: 1576-1578.
- I. Uttner, J. Brettschneider, A. Unrath, A. Riecker. Slowly progrsive Foix-Chavany-Marie syndrome as a precursor of a primary progressive aphasia. J Clin Neurosci. 2012; doi: 10.1016/j.jocn.2011.08.021.
- D. A. Nowak, G. Griebl, R. Dabitz, G. Ochs. Bilateral anterior opercular oix-Chavany-Marie) syndrome. J Clin Neurosci. 2010; 17: 1441-1442.
- K. Szabo, A. Gass, C. Roβmanith, J. G. Hirsch, Michael G. Hennerici. Diffusion-and perfusion- Weighted MRI demonstrates synergistic lesions in acute ischemic Foix-Chavany-Marie syndrome. J Neurol. 2002; 249: 1735-1737.
- S. Santos, T. Casadevall, C. Ríos, E. Lopez-García, C. Tejero, M. Garcés-Redondo et al. Síndrome opercular de etiología vascular. Rev Neurol. 2002; 34(12): 1129-1132.
